|
Навигация: Главная Случайная страница Обратная связь ТОП Интересно знать Избранные Топ: Комплексной системы оценки состояния охраны труда на производственном объекте (КСОТ-П): Цели и задачи Комплексной системы оценки состояния охраны труда и определению факторов рисков по охране труда… Определение места расположения распределительного центра: Фирма реализует продукцию на рынках сбыта и имеет постоянных поставщиков в разных регионах. Увеличение объема продаж… Марксистская теория происхождения государства: По мнению Маркса и Энгельса, в основе развития общества, происходящих в нем изменений лежит… Интересное: Финансовый рынок и его значение в управлении денежными потоками на современном этапе: любому предприятию для расширения производства и увеличения прибыли нужны. Средства для ингаляционного наркоза: Наркоз наступает в результате вдыхания (ингаляции) средств, которое осуществляют или с помощью маски… Лечение прогрессирующих форм рака: Одним из наиболее важных достижений экспериментальной химиотерапии опухолей, начатой в 60-х и реализованной в 70-х годах, является… Дисциплины: Автоматизация Антропология Археология Архитектура Аудит Биология Бухгалтерия Военная наука Генетика География Геология Демография Журналистика Зоология Иностранные языки Информатика Искусство История Кинематография Компьютеризация Кораблестроение Кулинария Культура Лексикология Лингвистика Литература Логика Маркетинг Математика Машиностроение Медицина Менеджмент Металлургия Метрология Механика Музыкология Науковедение Образование Охрана Труда Педагогика Политология Правоотношение Предпринимательство Приборостроение Программирование Производство Промышленность Психология Радиосвязь Религия Риторика Социология Спорт Стандартизация Статистика Строительство Теология Технологии Торговля Транспорт Фармакология Физика Физиология Философия Финансы Химия Хозяйство Черчение Экология Экономика Электроника Энергетика Юриспруденция |
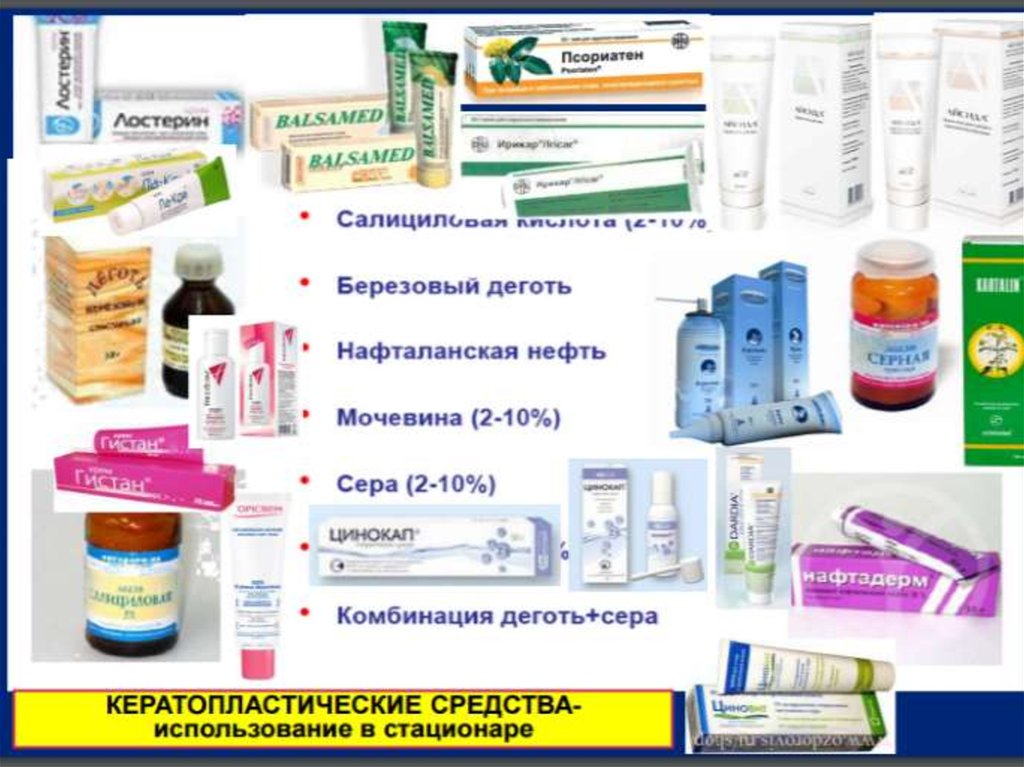
⇐ ПредыдущаяСтр 4 из 7Следующая ⇒ Это средства восстанавливающие роговой слой — одновременно оказывающие противовоспалительное, противозудное, дезинфицирующее действие. Очень хорошими эпителизи рующими свойствами обладают мази с витаминами (витамин А — 500 — 1000 МЕ/г основы, витамин D — 250 — 500 МЕ/г основы), препараты с рыбьим жиром и касторовым маслом, перуанский бальзам 5% и особенно фуксинэвкалиптовая паста (Fuchsini 5,0, Eucalyptoli 10,0, Vaselini ad 100,0), которые рекомендуются при всех язвенных процессах у грудных и маленьких детей. Кератолитические средства (Keras—poг, lysis—растворение)— средства, для наружного применения, используемые с целью размягчения, растворения и отторжения рогового слоя эпидермиса, волос и ногтей. Применяются для размягчения рогового слоя при гиперкератозах, при резко выраженном паракератозе, а также для удаления ногтевых пластинок при поражении патогенными грибами. В качестве кератолитических средств применяют салициловую кислоту, молочную кислоту, резорцин, мочевину, сернистый барий и сернистый стронций. Размягчая, а затем и растворяя кератин эпидермиса, волос и ногтей, кератолитические средства обеспечивают удаление избыточных кератиновых масс с пораженных участков кожи, удаление волос при гипертрихозах, отторжение пораженных ногтей. Кератолитический эффект препаратов данной группы проявляется при их применении в высоких концентрациях. В более низких концентрациях кератолитические средства оказывают поверхностное отшелушивающее действие, а в малых концентрациях — кератопластическое действие, т.е. восстанавливают нарушенное образование рогового слоя эпидермиса. Применяют кератолитические средства обычно в форме мазей и пластырей, иногда в виде лаков и порошков при кератозах, сквамозно-гиперкератотических формах микозов стоп, мозолях и омозолелостях, гипертрихозах, онихомикозах, онихогрифозах, гиперпигментации и т.д. Для отслоения гиперкератотических очагов используют окклюзионные повязки. К кератолитическим средствам относятся: салициловая кислота — (Ac. salicylicum), бензойная кислота — (Ac. Benzoicum), карболовая — (Ac. Carbolicum), молочная кислота — (Ac. Lacticum), резорцин — (Resorcinum), зеленое мыло — (Sapo viridis). Наиболее часто используется салициловая кислота — (Ac. Salicylicum): до 2 % — имеет кератопластическое действие, свыше 2 % — кератолитическое, а свыше 20 % — прижигающее действие. Для усиления кератолитического действия добавляют молочную кислоту. Также можно назвать 15% резорцино-салицилово-молочную мазь, 20% молочно-салициловый коллодий, 50% мазь с мочевиной. Для быстрого и глубокого отшелушивания гиперпигментаций назначают 20% салициловый спирт. В качестве депилятория, т.е. средства для временного удаления волос, применяют водную кашицу из порошка, содержащего сернистый барий или сернистый стронций, а также выпускаемые химико-фармацевтической промышленностью готовые депилирующие кремы, более удобные в применении. Для удаления ногтей необходимо многодневное наложение пластырей, содержащих 20—50% мочевины или салициловой кислоты. Более быстрый эффект достигается применением кашицы из порошка онихолизина, содержащего 15% сернистого бария в тальке. Обзор некоторых кератолитических средств: Кислота салициловая — Acidum salicylicum. Показана для удаления рогового слоя эпидермиса и ногтевых пластинок Ртути амидохлорид — Hydrargyri amidochloridum. Обладает аптипаразитарным и противомикробным свойствами, а также кератолитическим действием. Серебра нитрат — Argenti nitras 0,1—0,5% водные растворы серебра нитрата оказывают вяжущее, высушивающее и антисептическое действие на кожу. В более высоких концентрациях (1—20%) они вызывают поверхностное прижигание тканей. Показан местно для ускорения эпителизации язв и в косметических целях. Резорцин — Resorcinum. В больших концентрациях прижигает кожу и действует кератолитически. Благодаря такому широкому диапазону терапевтического действия деготь показан для лечения многих дерматозов: различных экзем и нейродермита, псориаза, пиодермии, чесотки, дерматомикозов и других заболеваний кожи при нарушении процессов кератинизации в очагах экземы, псориаза и др. Оксолин — Oxolinum. Обладает вируцидным действием, эффективен при вирусных заболеваниях кожи и слизистых оболочек. С целью удаления бородавок 2—3% оксолиновая мазь наносится на бородавки 2—3 раза в день в течение нескольких недель. Ихтиол — Ichthyolum. Содержит 10,5% связанной серы. В водном растворе в концентрации до 10 % оказывает кератолитическое действие на кожу.Нефть нафталанская рафинированная — Naphthalanum liquidum raffinatum. Нафталанская нефть и ее препараты оказывают на очаги кожного заболевания противовоспалительное, рассасывающее и стимулирующее репаративные процессы действие. ПЛАСТЫРИ — Emplastri. — Пластырь свинцовый простой (Emplastrum Plumbi simplex). Состоит из равных количеств окиси свинца, свиного жира и подсолнечного масла с добавлением воды до образования пластической массы. Оказывает вяжущее, противовоспалительное и слабое противомикробное действие на очаг поражения кожи. Форма выпуска: пластырь в пакетах. Используется как покровный материал и как основа для других лекарственных препаратов наружного применения. — Пластырь свинцовый сложный (Emplastri Plumbi coinpositum). Состоит из 85 частей простого пластыря, 10 частей канифоли и 5 частей терпентина. Оказывает слабое раздражающее и эпителизирующее действие на очаги дерматозов. Показан в тех же случаях, что и простой свинцовый пластырь. Форма выпуска: в стеклянных банках. — «Уреапласт» (Ureaplast). Состоит из 20% мочевины, 10% воды, 5% воска пчелиного, 20% ланолина, 45% свинцового пластыря. Этот препарат, как и другие кератолитические пластыри, удобен для амбулаторного лечения больных онихомикозами. Уреапласт накладывают после соскабливания блестящего слоя ногтя, лучше после горячей мыльно-содовой ванны. — пластырь трихлоруксусный (Emplastri acidi trichlor-acetici). Состоит из 10% трихлоруксусной кислоты, 15% воды, 5% воска пчелиного, 20% ланолина и 50% свинцового пластыря. Готовится в экстемпорально. Показания и методика приготовления пластыря такие же, как и уреапласта. Только вместо мочевины берется трихлоруксусная кислота. — пластырь салициловый (Emplastri acidi salicylici). Состоит из равных частей салициловой кислоты и свинцового пластыря. Готовится в аптеках путем перемешивания расплавленной пластырной массы с постепенным добавлением к ней салициловой кислоты. — пластырь йодный (emplastri jodi). Состоит из: 7,5% кристаллического йода, 5% йодистого калия, 12% спирта (96°), 5% воска пчелиного, 15% автоловой мази и 55% свинцового пластыря. Вначале в спирте растворяются кристаллический йод и йодистый калий. После полного растворения кристалликов йода раствор добавляют в расплавленную пластырную массу, приготовленную на водяной бане из воска, автоловой мази и свинцового пластыря. Депигментирующие средства
Депигментирующие средства применяются при ограниченных пигментциях кожи лица и тела. Отчего возникает необходимость в отбеливании кожи? Причины могут быть в генетической предрасположенности, какого-то сбоя в организме в результате заболеваний внутренних органов, а также влияния внешних факторов – контакт с химикатами, воздействие ультрафиолета, травмирование кожи или прием некоторых лекарственных препаратов. В качестве депигментирующих средств используют вещества:
1. Обладающие обесцвечивающим действием; 2. Обладающие отшелушивающим действием на кожу.
К числу депигментирующих средств обесцвечивающего (белящего) действия относятся гидрохинон и некоторые его производные (например, его монобензиловый и монометиловый эфиры), перекись водорода, уксусная, аскорбиновая и лимонная кислоты, масло лавандовое. В группу депигментирующих средств, имеющих отшелушивающие свойства, включают некоторые кератолитические препараты — резорцин, салициловую и молочную кислоты (см. кератолитические средства), а также серу и ртути амидохлорид. Механизмы действия депигментирующих средств различны. Так, гидрохинон и его производные обладают выраженными антиоксидантными свойствами и вследствие этого блокируют ферментативное окисление тирозина, препятствуя тем самым процессу образования меланина в пигментных клетках кожи. Депигментирующее действие перекиси водорода связывают с ее окислительными свойствами. Кератолитические препараты также вызывают депигментирующий эффект, в основном за счет отшелушивания верхнего слоя эпидермиса. Назначают депигментирующие средства наружно в виде различных лекарственных форм (мазей, кремов, растворов и др.). Наиболее высокой депигментирующей активностью обладают препараты, содержащие 5—10% монобензилового или монометилового эфиров гидрохинона. Перекись водорода применяют в виде 3% официнального водного раствора, 10% пергидролевого спирта или 33% пергидролевого крема. Лимонная, уксусная и аскорбиновая кислоты используются в качестве депигментирующих средств в виде 2—3% водных или спиртовых растворов. Масло лавандовое входит в состав некоторых отбеливающих кремов. Отбеливающее действие на кожу оказывают также лимонный сок. Салициловая и молочная кислоты, резорцин и сера как депигментирующие средства применяют обычно в виде мазей. Отшелушивающее и связанное с этим депигментирующее действие оказывают маски из бадяги. В отбеливающих косметических средствах может содержаться арбутин, который в большом количестве обнаруживают в листьях толокнянки и некоторых других растений.. Для уменьшения синтеза меланина используют средства, содержащие аскорбиновую (витамин С) и азелаиновую кислоты. Для достижения выраженного эффекта необходимо длительное применение депигментирующих средств. Эффективность депигментирующих средств значительно ослабляется под влиянием факторов, стимулирующих меланогенез, и прежде всего при воздействии солнечной радиации. При необходимости для ограничения воздействия солнечных лучей в процессе депигментирующей терапии используют фотозащитные средства. Поэтому для предотвращения появления, а также роста имеющихся пятен нужно ежедневно использовать солнцезащитные средства с солнцезащитным фактором не менее 25. Для максимальной защиты нужно использовать специальные крема, потому что обычная декоративная косметика с фотофильтрами будет неэффективна. ⇐ Предыдущая1234567Следующая ⇒ Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим. Папиллярные узоры пальцев рук — маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни… Организация стока поверхностных вод: Наибольшее количество влаги на земном шаре испаряется с поверхности морей и океанов (88‰)… Кормораздатчик мобильный электрифицированный: схема и процесс работы устройства… |
Лекарственные препараты в стоматологической практике
Лекарственные препараты, применяемые в стоматологической практике условно можно разделить на следующие группы:
- обезболивающие препараты;
- антибактериальные средства;
- препараты для восстановления микрофлоры полости рта;
- иммунокорригирующие и иммуномоделирующие препараты;
- препараты оказывающие влияние на процессы регенерации.
Для устранения болевого синдрома широко используются нестероидные противовоспалительные препараты (НПВП). Их основные эффекты противоспалительный, обезболивающий, жаропонижающий.
Их основные эффекты противоспалительный, обезболивающий, жаропонижающий.
В арсенале стоматолога имеются НПВП с выраженной противовоспалительной активностью и анальгетическим действием. Эта обширная группа — ацетилсалициловая кислота (аспирин), диклофенак, ибупрофен, кетапрофен, напроксен, индометацин, сулиндак, этодолак, пероксикам, теноксикам и др.)
В настоящее время антибактериальную терапию используют для лечения заболеваний пародонта, слизистой оболочки полости рта , для предотвращения осложнений, возникающих при лечении деструктивных форм периодонтита на терапевтическом приеме и при хирургических манипуляциях. Путь введения лекарственного антибактериального препарата — местный или системный. Носителями препаратов для местного применения являются нити, гели, пленки. При выборе системного антибактериального препарата и перед врачом, и перед пациентом стоит вопрос о максимальной пользе и минимальном отрицательном воздействии антибактериального препарата на микрофлору полости рта. Новые антибиотики группы макролидов — кларитромицин, спирамицин, рокситомицин -обладают щадящим действием в отношении стабилизирующих видов микробиоценоза полости рта как Str.sanguinis и некоторых дифтероидов.
Новые антибиотики группы макролидов — кларитромицин, спирамицин, рокситомицин -обладают щадящим действием в отношении стабилизирующих видов микробиоценоза полости рта как Str.sanguinis и некоторых дифтероидов.
В последние годы отмечается неуклонный рост числа заболеваний полости рта , связанных с нарушением биологического равновесия между макроорганизмом и разными популяциями микробной флоры.
Наиболее выраженные нарушения микробиоценоза наблюдаются у пациентов с красным плоским лишаем слизистой полости рта , афтозным стоматитом, кандидозом, глоссалгией, заболеваниями пародонта, десквамативным глосситом и лейкоплакией, наиболее часто возникает и развивается у больных с вторичным иммунодифицитом.
Основное место среди методов лечения занимает фаготерапия (колипротейный, клебсиеллезный, стафилококковый, стрептококковый и пиобактериофаги.) Для подавления грибковых инфекций используются антифунгицидные препараты (дифлюкан, ламизил).
Эубиотики и пробиотики — это новые препараты содержащие лакто- и бифидобактерии для восстановления микробиоценоза полостей организма человека: «Ацилакт», «Бифидумбактерин», «Лактобактерин», «Нормазе».
Иммунокорригирующие и иммуномоделирующие препараты — препараты, без которых сейчас практически не обходится лечение ни одного заболевания слизистой оболочки полости рта и тканей пародонта.
коррекция производится иммуностимуляторами естественного происхождения (ликопид, лизоцим, имудон и др), а также синтетическими препаратами (левамизол, диуцифон и др).
Чаще используется коррекция иммуностимуляторами естественного происхождения
Стимуляторы регенерации
Лекарственные препараты, обеспечивающие нормализацию обменных процессов в эпителии слизистой оболочки полости рта и кожи, называют кератопластическими средствами. Эти препараты предохраняют от раздражении, оказывают неспецифическое противовоспалительное действие, обладают обволакивающим свойством. Это широко известные витаминные препараты (ретинол, токоферола ацетат, аевит, аекол и др.) и неспецифические стимуляторы регенерации растительного и животного происхождения (масло облепихи, масло шиповника, каротолин, облекол, пропосол, солкосерил, актовегин и др. ).
).
Эндотелиальная кератопластика: от DLEK к DMEK
Ближний Восток Afr J Ophthalmol. январь-март 2010 г.; 17(1): 5–8.
doi: 10.4103/0974-9233.61210
Информация об авторе Информация об авторских правах и лицензиях Отказ от ответственности
Последнее десятилетие ознаменовалось революционным сдвигом в лечении заболеваний эндотелия роговицы. Всего 15 лет назад единственным хирургическим методом лечения артифакичной буллезной кератопатии и дистрофии Фукса была сквозная кератопластика (ПК). Несмотря на то, что ПК успешно используется уже более века, требуется много месяцев корректировки рефракции, прежде чем глаз достигнет стабильности зрения. Начиная с появления задней послойной кератопластики в конце 19 в.В 90-х годах был разработан, усовершенствован и широко распространен ряд процедур, которые дали пациентам более быстрое выздоровление и улучшили стабильность глазного яблока по сравнению с традиционной трансплантацией роговицы. Каждая итерация эндотелиальной кератопластики (ЭК) включала все более селективную трансплантацию эндотелиальных клеток роговицы. Предварительные результаты самой последней формы ЕК, десцеметовой мембраны ЭК, позволяют предположить, что трансплантация чистых эндотелиальных клеток не за горами.
Предварительные результаты самой последней формы ЕК, десцеметовой мембраны ЭК, позволяют предположить, что трансплантация чистых эндотелиальных клеток не за горами.
Ключевые слова: Удаление десцеметовой оболочки и автоматизированная эндотелиальная кератопластика, DSEK, глубокая пластинчатая эндотелиальная кератопластика, десцеметова мембранная эндотелиальная кератопластика, эндотелиальная кератопластика
Двумя наиболее частыми показаниями к трансплантации роговицы в Соединенных Штатах являются дистрофия Фукса и псевдофакичная буллезная кератопатия (PBK). 1 Эти заболевания представляют собой нарушения эндотелия роговицы, которые на протяжении десятилетий лечат с помощью сквозной кератопластики (ПК). Недавние достижения в области эндотелиальной кератопластики (ЭК), селективной трансплантации компонентов роговицы вместо полнослойной кератопластики, произвели революцию в лечении этих заболеваний, увеличив время выздоровления и улучшая зрение.
Хотя ПК успешно используется уже более века, у него много недостатков. Период в несколько месяцев после операции обычно требуется для достижения зрительной стабильности, поскольку ошибка астигматизма меняется каждый раз при снятии шва. 2 В то же время наличие аваскулярного интерфейса «трансплантат-рана» снижает стабильность глазного яблока и сохраняет риск расхождения швов спустя годы после операции. 3
При ЭК удаляется только часть задней части роговицы реципиента. Накладывают мало швов или вообще не используют, индуцируется минимальный астигматизм. Трансплантируется меньший трансплантат, а это означает, что донору вводится меньше чужеродного антигена. Между тем, отсутствие швов на границе между трансплантатом и тканями хозяина снижает частоту врастания сосудов и отторжения трансплантата. Отсутствие большой проникающей раны на всю толщину также снижает риск расхождения швов. Новые методы ЭК позволяют проводить хирургическое лечение заболеваний эндотелия роговицы с меньшим риском отторжения, улучшенной стабильностью глазного яблока и более быстрым восстановлением зрения по сравнению с традиционной трансплантацией роговицы на всю толщину.
Толщина роговицы взрослого человека составляет в среднем 540 мкм, 4 со следующими слоями от переднего к заднему: эпителий, боуменова мембрана, строма, десцеметова мембрана и эндотелий. Роговица остается в состоянии детургесценции, поддерживаемой Na + /K + АТФазой эндотелиальных клеток и плотными контактами между эндотелиальными клетками, ограничивающими попадание жидкости в строму. Поддерживая оптимальный уровень гидратации роговицы, эндотелиальные клетки сохраняют упорядоченное расположение коллагена, что имеет решающее значение для прозрачности роговицы. 5 Когда плотность эндотелиальных клеток низкая, потеря плотных контактов между клетками позволяет большему количеству жидкости попадать в строму. Оставшиеся эндотелиальные клетки могут иметь более высокую концентрацию Na + /K + АТФазы, чтобы компенсировать потерю. 4
Средняя плотность эндотелиальных клеток роговицы человека составляет 5 000–6 000 клеток/мм 2 при рождении и снижается до 2 500–3 000 клеток/мм 2 во взрослом возрасте. Средняя потеря клеток составляет 0,6% в год. 4 Отек роговицы появляется при 700-400 клеток/мм 2 . 4 ,6 Эндотелиальные клетки роговицы взрослого человека задерживаются в фазе G 1 клеточного цикла и не подвергаются митозу. 7 Таким образом, потерянные клетки не могут быть физиологически заменены.
Средняя потеря клеток составляет 0,6% в год. 4 Отек роговицы появляется при 700-400 клеток/мм 2 . 4 ,6 Эндотелиальные клетки роговицы взрослого человека задерживаются в фазе G 1 клеточного цикла и не подвергаются митозу. 7 Таким образом, потерянные клетки не могут быть физиологически заменены.
При дистрофии Фукса общее количество эндотелиальных клеток низкое, и существующие клетки могут не функционировать должным образом. Десцеметова мембрана утолщается, и в ней образуются выступы, известные гистопатологически как гутты. Развивается отек стромы, и толщина роговицы может увеличиться до более чем 1000 мкм. При сильном отеке эпителий роговицы может отслаиваться от базальной мембраны, образуя болезненные буллы на передней поверхности роговицы. 5 ,8
ПБК — потеря эндотелиальных клеток, вызванная операцией в передней камере. Если эндотелий роговицы повреждается во время операции (что часто происходит при экстракции катаракты), может развиться тот же спектр симптомов, что и при дистрофии Фукса.
Ранние попытки
В 1960-х годах д-р Хосе Барракер описал метод ЭК с использованием переднего доступа через лоскут LASIK. 9 После того, как с помощью микрокератома был вырезан лоскут частичной толщины, задняя часть роговицы, состоящая из стромы, десцеметовой мембраны и эндотелия, была трепанирована и заменена донорским трансплантатом, который был пришит на место. Затем лоскут был заменен и также ушит. Это уменьшило количество трансплантируемой донорской ткани и устранило необходимость в разрезах на всю толщину, но потребовало наложения нескольких швов. Неправильный послеоперационный астигматизм и врастание сосудов оставались ограничениями этой процедуры.
Основы современной эндотелиальной кератопластики
Геррит Меллес, доктор медицинских наук, заложил основы современной эндотелиальной кератопластики в 1998 г. склеророговичный разрез 9 мм. Затем была введена донорская пуговица, состоящая из задней стромы, десцеметовой мембраны и эндотелия, которая удерживалась на месте с помощью воздушного пузыря, пока пациент лежал на спине. 11 PLK был впоследствии принят Марком Терри, доктором медицины, в Соединенных Штатах, который назвал процедуру глубокой пластинчатой эндотелиальной кератопластикой (DLEK).
11 PLK был впоследствии принят Марком Терри, доктором медицины, в Соединенных Штатах, который назвал процедуру глубокой пластинчатой эндотелиальной кератопластикой (DLEK).
Компания Melles изменила процедуру, использовав 5-мм разрез и согнув донорскую ткань для введения. 12 Terry и Ousley сообщили об аналогичных результатах у пациентов, получавших DLEK с использованием этого 5-мм разреза и более старого 9-мм разреза в большом проспективном исследовании. 13 Процедура PLK/DLEK показала себя многообещающей, поскольку острота зрения быстро восстанавливалась, а через 6 месяцев после операции в глазах наблюдалось лишь небольшое увеличение астигматизма. В проспективной серии, включающей 100 глаз, Терри и Оусли сообщили о средней 6-месячной послеоперационной астигматической ошибке 1,34 ± 0,86 дптр. Это представляет собой среднее увеличение на 0,28 ± 1,08 дптр по сравнению с дооперационным уровнем. 14 Эта группа пациентов имела наилучшую остроту зрения с коррекцией очков (ООЗК) 20/46 через 6 месяцев после операции, улучшение по сравнению со средним значением до операции 20/104. Плотность донорских эндотелиальных клеток через 6 месяцев составила 2140±427 клеток/мм 2 , что представляет собой среднюю потерю клеток 25% от дооперационного подсчета.
Плотность донорских эндотелиальных клеток через 6 месяцев составила 2140±427 клеток/мм 2 , что представляет собой среднюю потерю клеток 25% от дооперационного подсчета.
В отдельном исследовании 20 глаз с дистрофией Фукса, получавших DLEK, Ousley и Terry не сообщили о значительных изменениях сферической рефракции или астигматической ошибки между 1 и 2 годами после операции. 15 В том же исследовании сообщалось о двухлетней плотности эндотелиальных клеток 2151±457, что немного ниже, чем однолетняя плотность 2335±468. Melles сообщил, что 15 последовательных глаз, обработанных PLK, имели 1047±425 клеток/мм 2 через 3 года после операции по сравнению с 2126±548 через 6 месяцев. 16 Эти многообещающие результаты были омрачены технической сложностью процедуры, которая потребовала ручного рассечения как донорского, так и реципиентного стромального ложа.
Трансплантация Десцемета задумана
В 2004 г. Меллес и др. . описали метод рассечения только десцеметовой мембраны из глаза-реципиента, оставляя нетронутой заднюю пластинку. 17 Это последовало за экспериментальным исследованием, в ходе которого его группа пересадила десцеметову мембрану через 5-миллиметровый самогерметизирующийся разрез в глаза 30 трупов. 18 Средняя послеоперационная ошибка астигматизма составила 1,0±0,6 дптр, что лишь немного выше, чем дооперационная ошибка астигматизма 0,7±0,3 дптр. Эта процедура не требовала ручного рассечения стромального ложа реципиента, что обеспечило превосходную аппозицию донора и реципиента ткань с минимальной, если таковая имеется, помутнением поверхности раздела. Недостатком этой процедуры было то, что десцеметова мембрана без поддержки стромы не обладала жесткостью, а позиционирование трансплантата в передней камере было технически сложным. 19 Отсутствие поддержки стромы также приводило к спонтанному скручиванию мембраны, что, как считалось, увеличивает повреждение эндотелия.
описали метод рассечения только десцеметовой мембраны из глаза-реципиента, оставляя нетронутой заднюю пластинку. 17 Это последовало за экспериментальным исследованием, в ходе которого его группа пересадила десцеметову мембрану через 5-миллиметровый самогерметизирующийся разрез в глаза 30 трупов. 18 Средняя послеоперационная ошибка астигматизма составила 1,0±0,6 дптр, что лишь немного выше, чем дооперационная ошибка астигматизма 0,7±0,3 дптр. Эта процедура не требовала ручного рассечения стромального ложа реципиента, что обеспечило превосходную аппозицию донора и реципиента ткань с минимальной, если таковая имеется, помутнением поверхности раздела. Недостатком этой процедуры было то, что десцеметова мембрана без поддержки стромы не обладала жесткостью, а позиционирование трансплантата в передней камере было технически сложным. 19 Отсутствие поддержки стромы также приводило к спонтанному скручиванию мембраны, что, как считалось, увеличивает повреждение эндотелия. Предполагаемое повреждение эндотелиальных клеток сразу после операции составляло приблизительно 2-4%.
Предполагаемое повреждение эндотелиальных клеток сразу после операции составляло приблизительно 2-4%.
Рождение автоматизированной эндотелиальной кератопластики с удалением по Десцемету
Усовершенствование DLEK, разработанное после того, как Меллес продемонстрировал свою технику выборочного удаления десцеметовой мембраны из стромального ложа, было DSEK, или Descemet’s Stripping EK. В этой процедуре, впервые предложенной Марком Горовым, доктором медицины, и Фрэнсисом Прайсом-младшим, доктором медицины, 20 Десцеметова мембрана хозяина удаляется с помощью техники Меллеса. 17 Затем с помощью микрокератома разрезают заднюю часть роговицы донора, оставляя донорскую пуговицу, состоящую из задней стромы, десцеметовой мембраны и эндотелия. Эту пуговицу сгибают один раз, вводят в переднюю камеру через небольшой (∼5 мм) разрез и осторожно открывают канюлей. Как и в случае DLEK, трансплантат удерживается на месте воздушным пузырем до момента всасывания, создаваемого Na + /K + 9. 0016 Молекулы АТФазы в донорском эндотелии прикрепляют трансплантат к хозяину.
0016 Молекулы АТФазы в донорском эндотелии прикрепляют трансплантат к хозяину.
В проспективном исследовании 50 глаз Price et al . сообщили, что 76% глаз, обработанных DSEK, скорректировались до 20/50 или лучше, а 62% скорректировались до 20/40 или лучше. Средний послеоперационный манифестный цилиндр не изменился по сравнению со средним дооперационным манифестным цилиндром. 21 Многие глаза, обработанные DSEK, не корректировались до 20/20, однако это было связано с помутнением на границе трансплантат-хозяин.
Для улучшения взаимодействия трансплантат-хозяин роговица донора может быть рассечена с помощью автоматизированного микрокератома в процедуре, называемой DSAEK, или автоматизированной эндотелиальной кератопластике с удалением по Десцемету. Было показано, что DSAEK обеспечивает более быстрое восстановление зрения, более низкий послеоперационный астигматизм и более низкую частоту отторжения трансплантата, чем PK. 22 При сравнении ФК с DSAEK через 1 год после трансплантации DSAEK показал статистически незначимую более высокую частоту повторных трансплантаций через 15 месяцев и статистически более высокую скорость потери эндотелия через 12 месяцев (38% против . 20%). 23
20%). 23
Несмотря на это, DSAEK был очень успешным и получил широкое распространение. В когортном исследовании 12 пациентов, перенесших операцию DSAEK на одном глазу и PK на другом, все пациенты сообщили о большей удовлетворенности процедурой DSAEK и достигли лучшей нескорректированной и максимально скорректированной остроты зрения. 24
Возвращение к селективной трансплантации десцеметовой мембраны
После повсеместного внедрения хирургии DSAEK группа Меллеса вновь обратилась к селективной трансплантации десцеметовой мембраны и сообщила о результатах новой процедуры – эндотелиальной кератопластики десцеметовой мембраны (DMEK). 25 В DMEK десцеметова мембрана донора отделялась от корнеосклерального обода и вводилась в передний сегмент реципиента, с которого была удалена его собственная десцеметова мембрана, через 3-мм прозрачный разрез роговицы. Мембрану развернули, используя пневматические и жидкостные манипуляции, и приложили к задней строме реципиента, используя ту же технику пузырьков воздуха, которая была впервые применена в предшествующих методиках.
Первые результаты были обнадеживающими; из 10 трансплантированных глаз у четырех острота зрения с коррекцией лучше 20/40 через 1 неделю после операции, а у шести острота зрения была выше 20/40 через 6 недель после операции. стромального трансплантата, а это означает, что эта техника будет доступна большему числу хирургов. Впоследствии группа Меллеса представила свои первые 50 случаев DMEK; тех глаз, где прижился десцеметовый трансплантат ( n = 40, 80%), 75% достигли BSCVA 20/25 или лучше в течение 3 месяцев. 26
В декабре 2009 года, через 2 месяца после статьи Меллеса, цена и др. . сообщили о своем проспективном исследовании 60 процедур DMEK на 56 глазах в США. Их результаты были аналогичны результатам исследования Меллеса; Ценовая группа сообщила о 63% глазах с остротой зрения 20/25 или выше и о 94% со зрением 20/40 или лучше через 3 месяца. 27 Это было значительно лучше, чем результаты тех же групп с операцией DSAEK.
Начальное количество эндотелиальных клеток было сопоставимо с PK и DSAEK. Группа Melles сообщила о средней плотности эндотелиальных клеток 1850 клеток/мм 2 через 6 месяцев после операции и 1680 клеток/мм 2 через 12 месяцев. 28 Группа Price сообщила о средней потере эндотелиальных клеток на уровне 30% через 3 месяца.
Группа Melles сообщила о средней плотности эндотелиальных клеток 1850 клеток/мм 2 через 6 месяцев после операции и 1680 клеток/мм 2 через 12 месяцев. 28 Группа Price сообщила о средней потере эндотелиальных клеток на уровне 30% через 3 месяца.
DMEK имеет много значительных улучшений по сравнению с DSEK. Во-первых, количество глаз, достигающих 20/25 или лучшего зрения при DMEK, намного выше, чем обычно ожидается при DSEK, где острота зрения 20/25 встречается редко, но пациенты, как правило, очень довольны результатами. Во-вторых, эта процедура устраняет необходимость в автоматизированном микрокератоме, что упрощает его внедрение, особенно в развивающихся странах. Наконец, этот трансплантат не включает строму роговицы, что позволяет предположить, что миопический сдвиг не произойдет, как это происходит при DSEK.
Прошедшее десятилетие ознаменовалось революцией в хирургическом лечении заболеваний эндотелия роговицы. На протяжении более 100 лет пациентам с дистрофией Фукса и буллезной кератопатией предлагалась только ФК, что влекло за собой месяцы наблюдения с множественными изменениями аномалий рефракции. Быстрое и широкое внедрение DLEK и DSAEK за последние несколько лет предоставило сотням пациентов минимально инвазивное хирургическое лечение, обеспечивающее отличное нескорректированное зрение и стабильность глазного яблока. Новейшей итерацией ЭК является DMEK, минимально инвазивное лечение с обещанием минимальной индуцированной аномалии рефракции и превосходного нескорректированного зрения всего за несколько недель после операции [].
Быстрое и широкое внедрение DLEK и DSAEK за последние несколько лет предоставило сотням пациентов минимально инвазивное хирургическое лечение, обеспечивающее отличное нескорректированное зрение и стабильность глазного яблока. Новейшей итерацией ЭК является DMEK, минимально инвазивное лечение с обещанием минимальной индуцированной аномалии рефракции и превосходного нескорректированного зрения всего за несколько недель после операции [].
Открыть в отдельном окне
(A) При глубокой пластинчатой эндотелиальной кератопластике удаляют десцеметову мембрану и заднюю строму роговицы. Его заменяет трансплантат, состоящий из задней стромы и десцеметовой оболочки; (B) При автоматизированной эндотелиальной кератопластике с зачисткой по Десцемету удаляется только десцеметовая мембрана хозяина. Его заменяют донорским трансплантатом задней стромы и десцеметовой мембраны; (C) При эндотелиальной кератопластике десцеметовой мембраны удаляется только десцеметовая мембрана хозяина и заменяется донорской десцеметовой мембраной. Строму роговицы не пересаживают.
Строму роговицы не пересаживают.
Каждая итерация ЭК приближала роговичных хирургов на один шаг ближе к трансплантации эндотелиальных клеток или даже к более инновационным методам лечения заболеваний эндотелия. Группа Меллеса, например, недавно сообщила о спонтанном прояснении роговицы после DMEK с трансплантатом, который навсегда сместился — может ли быть достигнута чистота роговицы в отсутствие постоянного трансплантата? 29 Большое будущее у трансплантации эндотелия, которая обещает стать стандартом лечения ПБК и дистрофии Фукса в грядущем столетии.
Источник поддержки: Нет
Конфликт интересов: Не объявлено.
1. Kang PC, Klintworth GK, Kim T, Carlson AN, Adelman R, Stinnett S, et al. Динамика показаний к сквозной кератопластике, 1980-2001 гг. Роговица. 2005; 24:801–3. [PubMed] [Google Scholar]
2. Langenbucher A, Seitz B. Изменения силы роговицы и рефракции вследствие последовательного снятия швов после немеханической сквозной кератопластики на глазах с кератоконусом. Am J Офтальмол. 2006; 141: 287–9.3. [PubMed] [Google Scholar]
Am J Офтальмол. 2006; 141: 287–9.3. [PubMed] [Google Scholar]
3. Награ П.К., Хаммерсмит К.М., Рапуано С.Дж., Лайбсон П.Р., Коэн Э.Дж. Расхождение раны после сквозной кератопластики. Роговица. 2006; 25:132–135. [PubMed] [Google Scholar]
4. Edelhauser HF. Баланс между прозрачностью роговицы и отеком лекция проктора. Invest Ophthalmol Vis Sci. 2006; 47: 1755–67. [PubMed] [Google Scholar]
5. Кумар. В: Роббинс и Котран: Патологическая основа болезни. 7-е изд. Кумар, редактор. Сондерс; 2005. [Google Академия]
6. Bourne RR, Minassian DC, Dart JK, Rosen P, Kaushal S, Wingate N. Влияние хирургии катаракты на эндотелий роговицы: современная факоэмульсификация по сравнению с экстракапсулярной хирургией катаракты. Офтальмология. 2004; 111: 679–85. [PubMed] [Google Scholar]
7. Джойс, Северная Каролина. Пролиферативная способность эндотелия роговицы. Прога Retin Eye Res. 2003; 22: 359–89. [PubMed] [Google Scholar]
8. Борболи С., Колби К. Механизмы заболевания: эндотелиальная дистрофия Фукса. Офтальмол Clin North Am. 2002; 15:17–25. [PubMed] [Академия Google]
Офтальмол Clin North Am. 2002; 15:17–25. [PubMed] [Академия Google]
9. Калбертсон В.В. Замена эндотелия: лоскутный доступ. Офтальмол Clin North Am. 2003; 16:113–8. vii. [PubMed] [Google Scholar]
10. Melles GR, Eggink FA, Lander F, Pels E, Rietveld FJ, Beekhuis WH, et al. Хирургическая техника задней послойной кератопластики. Роговица. 1998; 17: 618–26. [PubMed] [Google Scholar]
11. Меллес Г.Р., Ландер Ф., Бикхуис В.Х., Ремейер Л., Биндер П.С. Задняя послойная кератопластика при артифакичной буллезной кератопатии. Am J Офтальмол. 1999;127:340–1. [PubMed] [Google Scholar]
12. Melles GR, Lander F, Nieuwendaal C. Бесшовная задняя послойная кератопластика: клинический случай модифицированной техники. Роговица. 2002; 21: 325–7. [PubMed] [Google Scholar]
13. Терри М.А., Оусли П.Дж. Глубокая пластинчатая эндотелиальная кератопластика с малым разрезом (DLEK): результаты первого проспективного клинического исследования за шесть месяцев. Роговица. 2005; 24:59–65. [PubMed] [Google Scholar]
[PubMed] [Google Scholar]
14. Терри М.А., Оусли П.Дж. Глубокая пластинчатая эндотелиальная кератопластика: острота зрения, астигматизм и выживаемость эндотелия в большой проспективной серии. Офтальмология. 2005; 112:1541–8. [PubMed] [Академия Google]
15. Оусли П.Дж., Терри М.А. Стабильность зрения, топографии и плотности эндотелиальных клеток от 1 года до 2 лет после операции глубокой пластинчатой эндотелиальной кератопластики. Офтальмология. 2005; 112:50–7. [PubMed] [Google Scholar]
16. Van Dooren B, Mulder PG, Nieuwendaal CP, Beekhuis WH, Melles GR. Плотность эндотелиальных клеток после задней послойной кератопластики (методика Меллеса): 3 года наблюдения. Am J Офтальмол. 2004; 138: 211–7. [PubMed] [Google Scholar]
17. Melles GR, Wijdh RH, Nieuwendaal CP. Техника удаления десцеметовой мембраны из роговицы реципиента (десцеметорексис) Роговица. 2004; 23: 286–8. [PubMed] [Академия Google]
18. Меллес Г.Р., Ландер Ф., Ритвельд Ф.Дж. Трансплантация десцеметовой мембраны, несущей жизнеспособный эндотелий, через небольшой склеральный разрез. Роговица. 2002; 21: 415–8. [PubMed] [Google Scholar]
Роговица. 2002; 21: 415–8. [PubMed] [Google Scholar]
19. Шиммура С. Компонентная хирургия роговицы. Роговица. 2004; 23:S31–5. [PubMed] [Google Scholar]
20. Горовой М., Price FW. Новая методика трансформирует трансплантацию роговицы. Катаракта Refract Surg сегодня. 2005; 11:55–8. [Google Scholar]
21. Price FW, Jr, Price MO. Десцеметова полоска с эндотелиальной кератопластикой на 50 глазах: рефракционная нейтральная трансплантация роговицы. J преломление Surg. 2005;21:339–45. [PubMed] [Google Scholar]
22. Koenig SB, Covert DJ, Dupps WJ, Jr, Meisler DM. Острота зрения, ошибка рефракции и плотность эндотелиальных клеток через шесть месяцев после десцеметовой зачистки и автоматизированной эндотелиальной кератопластики (DSAEK) роговицы. 2007; 26: 670–4. [PubMed] [Google Scholar]
23. Прайс М.О., Горовой М., Бенец Б.А., Прайс Ф.В., младший, Менегай Х.Дж., Дебанн С.М. и соавт. Результаты автоматизированной эндотелиальной кератопластики с удалением по Десцемету по сравнению с результатами проникающей кератопластики из исследования донора роговицы. Офтальмология. 2009 г.под давлением. [PMC free article] [PubMed] [Google Scholar]
Офтальмология. 2009 г.под давлением. [PMC free article] [PubMed] [Google Scholar]
24. Bahar I, Sansanayudh W, Levinger E, Kaiserman I, Srinivasan S, Rootman D. Задняя пластинчатая кератопластика — сравнение глубокой пластинчатой эндотелиальной кератопластики и автоматизированной эндотелиальной кератопластики с удалением десцемета у тех же пациентов: взгляд пациента. Бр Дж Офтальмол. 2009;93:186–90. [PubMed] [Google Scholar]
25. Меллес Г.Р., Онг Т.С., Верверс Б., ван дер Вис Дж. Предварительные клинические результаты эндотелиальной кератопластики десцеметовой мембраны. Am J Офтальмол. 2008; 145: 222–7. [PubMed] [Академия Google]
26. Хэм Л., Дапена И., ван Луйк С., ван дер Вис Дж., Меллес ГР. Эндотелиальная кератопластика с десцеметовой мембраной (DMEK) при эндотелиальной дистрофии Фукса: обзор первых 50 последовательных случаев. Глаз (Лонд) 2009; 23: 1990–8. [PubMed] [Google Scholar]
27. Прайс М.О., Гибель А.В., Фэирчайлд К.М., Прайс Ф.В., младший. Десцеметова мембранная эндотелиальная кератопластика: проспективное многоцентровое исследование визуальных и рефракционных результатов и выживаемости эндотелия. Офтальмология. 2009; 116: 2361–8. [PubMed] [Академия Google]
Офтальмология. 2009; 116: 2361–8. [PubMed] [Академия Google]
28. Ham L, van Luijk C, Dapena I, Wong TH, Birbal R, van der Wees J, et al. Плотность эндотелиальных клеток после эндотелиальной кератопластики с десцеметовой мембраной: наблюдение через 1-2 года. Am J Офтальмол. 2009; 148: 521–7. [PubMed] [Google Scholar]
29. Balachandran C, Ham L, Verschoor CA, Ong TS, van der Wees J, Melles GR. Спонтанный клиренс роговицы, несмотря на отслоение трансплантата при эндотелиальной кератопластике с десцеметовой мембраной. Am J Офтальмол. 2009;148:227–34 e1. [PubMed] [Академия Google]
трансплантация роговицы при дистрофии Фукса
Дистрофия Фукса и недостаточность эндотелия роговицы . Мы рождаемся с достаточным запасом этих клеток, но плотность эндотелиальных клеток с возрастом медленно уменьшается. Если плотность клеток падает ниже безопасного минимального уровня, насосное действие слоя эндотелиальных клеток становится недостаточным, и роговица начинает заболачиваться и мутнеть.
 Медицинский термин для такого заболачивания – отек роговицы. На ранних стадиях эндотелиальной недостаточности роговицы пациенты обычно испытывают утреннее затуманивание зрения — затуманенное зрение, которое обычно проясняется в течение дня.
Медицинский термин для такого заболачивания – отек роговицы. На ранних стадиях эндотелиальной недостаточности роговицы пациенты обычно испытывают утреннее затуманивание зрения — затуманенное зрение, которое обычно проясняется в течение дня.Эндотелиальная дистрофия роговицы Фукса является относительно распространенным наследственным заболеванием, при котором функция эндотелия снижается быстрее, чем обычно. Большинство из нас вряд ли проживет достаточно долго, чтобы столкнуться с какими-либо проблемами эндотелиальной недостаточности роговицы; но некоторым пациентам с дистрофией Фукса требуется пересадка роговицы для восстановления здорового эндотелия роговицы и четкого зрения. Возраст, в котором утреннее запотевание становится проблемой, сильно различается, и многие пациенты с дистрофией Фуха либо никогда не страдают, либо страдают только в более позднем возрасте.
Другими распространенными причинами потери эндотелиальных клеток являются травмы глаза и любая форма хирургического вмешательства на внутренней стороне глаза. Например, после операции по удалению катаракты мы обычно теряем не менее 5% эндотелиальных клеток роговицы. Обычно это не проблема; но если операция по удалению катаракты проводится у пациентов со сниженным резервом эндотелиальной функции роговицы, в результате роговица может помутнеть. Глазные хирурги часто предупреждают пациентов с дистрофией Фукса, что операция по удалению катаракты может привести к необходимости пересадки роговицы. Если утреннее запотевание уже является проблемой или если на поверхности глаза присутствуют микроскопические волдыри (признак переувлажнения роговицы), трансплантацию роговицы можно сочетать с операцией по удалению катаракты, чтобы избежать задержки восстановления зрения.
Например, после операции по удалению катаракты мы обычно теряем не менее 5% эндотелиальных клеток роговицы. Обычно это не проблема; но если операция по удалению катаракты проводится у пациентов со сниженным резервом эндотелиальной функции роговицы, в результате роговица может помутнеть. Глазные хирурги часто предупреждают пациентов с дистрофией Фукса, что операция по удалению катаракты может привести к необходимости пересадки роговицы. Если утреннее запотевание уже является проблемой или если на поверхности глаза присутствуют микроскопические волдыри (признак переувлажнения роговицы), трансплантацию роговицы можно сочетать с операцией по удалению катаракты, чтобы избежать задержки восстановления зрения.
Различные типы трансплантатов роговицы при недостаточности эндотелия роговицы
На приведенном выше рисунке показан разрез роговицы, которая представляет собой прозрачную переднюю часть стенки глаза. Эндотелий роговицы выстилает внутреннюю часть роговицы. Эндотелиальные клетки непрерывно выкачивают жидкость из роговицы. Если эти клетки не работают должным образом, роговица становится водянистой и мутной. Затем требуется трансплантация роговицы для замены эндотелия. Эту пересадку можно сделать двумя способами.
Эндотелиальные клетки непрерывно выкачивают жидкость из роговицы. Если эти клетки не работают должным образом, роговица становится водянистой и мутной. Затем требуется трансплантация роговицы для замены эндотелия. Эту пересадку можно сделать двумя способами.
Традиционная трансплантация роговицы – ПК (сквозная кератопластика)
При традиционной трансплантации роговицы передняя стенка глаза на всю толщину заменяется дискообразным кусочком донорской роговичной ткани, который пришивается на место . Круглая рана заживает постепенно, швы обычно снимают через один-два года после операции.
EK (Эндотелиальная кератопластика)
В ЭК, новом методе трансплантации роговицы, здоровый новый эндотелий пересаживают на тонкий слой донорской ткани роговицы, который помещается на место и склеивается без швов. Стенка глаза остается неповрежденной. Это помогает сохранить нормальную форму роговицы, нормальную силу и нормальную фокусирующую способность глаза. DMEK — это новейшая форма ЭК, при которой эндотелий трансплантируется только на его естественный поддерживающий слой (десцеметова мембрана) без дополнительной ткани.
DMEK — это новейшая форма ЭК, при которой эндотелий трансплантируется только на его естественный поддерживающий слой (десцеметова мембрана) без дополнительной ткани.
Исходы традиционной трансплантации роговицы
- Около 66% трансплантатов роговицы (два из трех), выполненных по поводу недостаточности эндотелия роговицы, остаются чистыми в течение пяти и более лет.
- Если трансплантация роговицы не удалась (помутнела), обычно возможна повторная трансплантация роговицы. Но шансы на успех уменьшаются с последовательными трансплантатами. Около 50% вторичных трансплантатов роговицы (один из двух) остаются прозрачными в течение пяти и более лет.
- К проблемам, ведущим к отторжению трансплантата, относятся: воспаление, вызванное иммунной реакцией на трансплантат (отторжение трансплантата), инфекция и повышенное давление жидкости в глазу (глаукома). Эпизоды отторжения чаще встречаются при повторной трансплантации роговицы.

- Благодаря прозрачному трансплантату около 75% пациентов (трое из четырех) улучшили зрение. Зрение остается на том же уровне, что и до операции, примерно у 12,5% (у каждого восьмого) и ухудшается примерно у 12,5%.
- Наиболее распространенной причиной неудовлетворительного визуального результата, если трансплантат остается прозрачным, является астигматизм (неправильная форма роговицы, приводящая к размытому фокусу). После традиционной трансплантации роговицы часто требуется хирургическое вмешательство и наложение швов для коррекции астигматизма.
Эндотелиальная кератопластика (ЭК) по сравнению с традиционной трансплантацией роговицы (ПК)
ЭК, как и современная хирургия катаракты, может выполняться через небольшой самогерметизирующийся разрез.
Преимущества для EK включают:
- Большая прочность — после EK травма глаза вряд ли вызовет разрыв стенки глаза и необратимую потерю зрения. Это означает меньше ограничений на активность, чем после ПК.

- Лучшая форма – после ЭК значительно уменьшаются изменения формы стенки глаза по сравнению с ПК. Проблемы с астигматизмом встречаются редко, восстановление зрения происходит быстрее, и пациенты меньше зависят от очков или контактных линз для хорошего зрения.
- Отсутствие проблем со швами. Две наиболее распространенные причины отторжения трансплантата при ПК — отторжение и инфекция. Обе проблемы могут быть вызваны ослаблением или разрывом швов. Поскольку на поверхности роговицы после ЭК нет швов, этих проблем можно избежать.
Недостатки ЭК:
- Дополнительный оптический интерфейс — некоторое количество света рассеивается на стыке между стенкой глаза и тонким слоем ткани, который поддерживает новый слой эндотелиальных клеток. Это ограничение не распространяется на DMEK , в котором не трансплантируется дополнительная поддерживающая ткань, а межфазное рассеяние света для всех форм ЭК со временем имеет тенденцию к уменьшению.

- Отсутствие прилегания — до 10% пациентов с ЭК (один из десяти) нуждаются в ревизионной процедуре, если трансплантат не приживается или во время первой операции, или не может впоследствии очиститься. Обычно это выполняется под местной анестезией. В глаз вводят новый пузырь воздуха, и трансплантат возвращают на место.
Комбинированная хирургия катаракты и трансплантации роговицы
Хирургия катаракты обычно сочетается с ПК и ЭК. Это связано с тем, что операция по удалению катаракты обычно может спровоцировать недостаточность эндотелия роговицы у пациентов с дистрофией Фукса. У некоторых пациентов необходимость трансплантации роговицы очевидна. Но там, где существуют сомнения, сначала обычно проводят операцию по удалению катаракты с оговоркой, что позже может потребоваться пересадка роговицы, если роговица помутнеет.
Восстановление после операции
Трансплантацию роговицы можно проводить под общей или местной анестезией. Ночевка после операции часто предпочтительнее для пациентов, путешествующих из-за пределов Лондона. Глаз обычно болит и слезится в первые дни после операции, но комфорт быстро улучшается. Капли часто используются для улучшения комфорта, защиты от инфекции, уменьшения воспаления и ускорения заживления. Пациенты обычно могут вернуться к работе после двухнедельного перерыва, чтобы сконцентрироваться на ежечасном или двухчасовом закапывании глазных капель.
Ночевка после операции часто предпочтительнее для пациентов, путешествующих из-за пределов Лондона. Глаз обычно болит и слезится в первые дни после операции, но комфорт быстро улучшается. Капли часто используются для улучшения комфорта, защиты от инфекции, уменьшения воспаления и ускорения заживления. Пациенты обычно могут вернуться к работе после двухнедельного перерыва, чтобы сконцентрироваться на ежечасном или двухчасовом закапывании глазных капель.
Зрение обычно нечеткое в первые дни после пересадки роговицы. Для пациентов с обычным трансплантатом (ПК) требуется три месяца для первоначальной стабилизации формы, прежде чем будет проведена очковая проба для завершения первого этапа зрительной реабилитации. Затем зрение обычно остается стабильным до снятия швов в период от 18 месяцев до двух лет после операции. Удаление швов приводит к дальнейшим изменениям формы роговицы, и для получения наилучших визуальных результатов на этом этапе часто необходимы дальнейшие очки или ревизионная операция для исправления формы роговицы.
Восстановление зрения после ЭК обычно происходит быстрее, при этом трансплантат быстро рассасывается в течение первых 6 недель после операции и относительно ранней стабилизации формы. Дальнейшее улучшение чистоты трансплантата обычно происходит в течение первых шести месяцев после операции.
Отторжение трансплантата роговицы
Глазные капли против отторжения обычно продолжают применять в течение как минимум 2 лет после ЭК и ПК. Важно сразу обратиться в отделение скорой медицинской помощи Мурфилдс, если после трансплантации роговицы глаз становится нечетким, красным или болезненным на любом этапе (даже через много лет) после операции. Большинство эпизодов отторжения можно обратить вспять, но необходимо быстрое лечение, чтобы избежать отторжения трансплантата роговицы. Снижение процента отказов (2% в первые 2 года) является важным преимуществом для DMEK по сравнению с другими формами трансплантации роговицы при недостаточности эндотелия роговицы, все из которых трансплантируют больше донорской ткани, чем метод DMEK .

 ..
..
 К ним относятся: ихтиол — (Ichthyolum) в концентрации 5—10 %, препараты серы — (Sulfur praecipitatum) до 10 %, препараты дегтя (березовый — Ol. Rusci, сосновый — Pix liquida, можжевеловый — Ol. Cadinum, нафталан — Naphthalanum) —5-10 %, резорцин- (Resorcinum) до 2 %, а также кислота борная — (Acidum boricum).
К ним относятся: ихтиол — (Ichthyolum) в концентрации 5—10 %, препараты серы — (Sulfur praecipitatum) до 10 %, препараты дегтя (березовый — Ol. Rusci, сосновый — Pix liquida, можжевеловый — Ol. Cadinum, нафталан — Naphthalanum) —5-10 %, резорцин- (Resorcinum) до 2 %, а также кислота борная — (Acidum boricum).

 В разведении 1/20 и выше проявляет кератопластические, противовоспалительные и некоторые дезинфицирующие свойства.
В разведении 1/20 и выше проявляет кератопластические, противовоспалительные и некоторые дезинфицирующие свойства. Используются также дезинфицирующие, противозудные и кератопластические свойства этой нефти.
Используются также дезинфицирующие, противозудные и кератопластические свойства этой нефти. Для его изготовления мочевину (можно техническую) растворяют в горячей воде и добавляют к ней предварительно расплавленную на водяной бане пластырную массу со всеми остальными составными частями. Полученная пластырная масса непрерывно перемешивается до загустевания.
Для его изготовления мочевину (можно техническую) растворяют в горячей воде и добавляют к ней предварительно расплавленную на водяной бане пластырную массу со всеми остальными составными частями. Полученная пластырная масса непрерывно перемешивается до загустевания.
 При этом кожа через пигментацию пытается защититься. На некоторых участках кожи проявляется пигмент меланин, что, конечно, устраивает далеко не всех, особенно, когда это наблюдается на открытых частях тела.
При этом кожа через пигментацию пытается защититься. На некоторых участках кожи проявляется пигмент меланин, что, конечно, устраивает далеко не всех, особенно, когда это наблюдается на открытых частях тела.

 ..
..